Évaluation clinique et psychosociale avant une chirurgie de la douleur – principes et contenu
Par le Dr Philippe Roussel et Nathalie Dossetto
La douleur chronique est un phénomène complexe dont l’évaluation est un temps primordial, en particulier dans une perspective de chirurgie de la douleur.
Introduction
L’Association internationale pour l’étude de la douleur (IASP) a défini la douleur et la douleur chronique : « la douleur est une expérience sensorielle et émotionnelle désagréable associée à une lésion tissulaire réelle ou potentielle ou décrite dans ces termes » et « La douleur chronique est une douleur persistant au-delà du temps habituel de guérison ». Les facteurs de chronicisation sont multiples, aussi bien génétiques et biologiques que psychologiques ou sociaux.
Complexité de la douleur chronique et de son évaluation
L’expérience douloureuse aiguë ou transitoire est un phénomène subjectif résultant de la combinaison et des interactions de facteurs physiologiques, physiopathologiques, émotionnels, cognitifs, psychologiques, environnementaux et sociaux. La douleur aiguë est le plus souvent secondaire à l’activation des nocicepteurs mais peut aussi résulter d’un défaut d’inhibition (douleur neuropathique), ou d’un mécanisme encore mal élucidé (fibromyalgie, cystite interstitielle, syndrome du côlon irritable, certaines céphalées) ou bien être d’origine psycho- gène (douleur conversive).
La perception douloureuse est la résultante de trois composantes : sensation, émotion et cognition (Fig ci-dessous). L’expression de la douleur peut être motrice (position, mimiques), verbale (mots...), physiologique (fréquence cardiaque, respiratoire, diamètre pupillaire). Perception et expression de la douleur sont en interaction avec des facteurs environnementaux familiaux, sociaux, culturels et cultuels. La douleur a des conséquences sur le sujet et son entourage qui représentent des facteurs de modulation de la douleur. Dans la douleur chronique non cancéreuse, l’ensemble des éléments somatiques et psychosociaux sont susceptibles de s’exprimer. S’ajoutent à cela les conséquences de cette douleur chronique chez le patient et sur son entourage. L’appréhension de l’ensemble de ces facteurs et de leurs interactions nécessite une évaluation pluridimensionnelle et multidisciplinaire biopsychosociale.

Interactions biopsychosociales dans la douleur chronique
La synthèse des multiples facteurs de genèse, de chronicisation et d’amplification de la douleur chronique bénéficie aujourd’hui d’une modélisation intégrative proposée par M.L. Bruchon-Schweitzer (Fig. ci-dessous).

Ce modèle « biopsychosocial » ne privilégie aucun des antécédents pouvant déterminer l’état douloureux actuel et futur. Il accorde de l’importance aux éléments constituant la transaction entre l’individu et sa douleur (stress perçu, contrôle perçu, soutien social perçu, stratégies d’ajustement, états émotionnels et affects résultats de cette transaction). Enfin, ce modèle permet de tester des hypothèses relatives aux interactions entre les antécédents, les éléments transactionnels de la douleur et les critères que l’on souhaite modifier avec la chirurgie de la douleur : douleur, limitations fonctionnelles, état émotionnel, qualité de vie par exemple.
Chirurgie de la douleur
La prise en charge multimodale et pluridisciplinaire, selon les recommandations validées, d’une douleur chronique non cancéreuse, peut être mise en échec et justifier l’alternative que représente la neurochirurgie fonctionnelle de la douleur. La décision de proposer une chirurgie de la douleur sera le résultat d’une évaluation biopsychosociale de la douleur chronique ainsi résistante. Les techniques chirurgicales de la douleur sont soit « lésionnelles » soit conservatrices dites de « neuromodulation » aujourd’hui les plus indiquées en raison de leur caractère réversible.
Objectifs d’une évaluation biopsychosociale de la chirurgie de la douleur chronique
L’évaluation préchirurgicale de la douleur chronique a pour objet de définir les sujets éligibles à la chirurgie de la douleur. Repérer les contre-indications et les indications absolues et relatives dont les facteurs prédictifs d’efficacité de la chirurgie de la douleur est un préalable nécessaire. Simultanément, il convient d’évaluer les attentes, représentations et motivations au projet thérapeutique chirurgical.
Définir avec le patient des objectifs thérapeutiques précis
Evaluer la douleur chronique
L’évaluation préchirurgicale de la douleur chronique a pour objet de définir les sujets éligibles à la chirurgie de la douleur. Repérer les contre-indications et les indications absolues et relatives dont les facteurs prédictifs d’efficacité de la chirurgie de la douleur est un préalable nécessaire. Simultanément, il convient d’évaluer les attentes, représentations et motivations au projet thérapeutique chirurgical.
Définir avec le patient des objectifs précis
Ces objectifs ciblent l’intensité de la douleur, l’état fonctionnel, la qualité de vie et l’ajustement émotionnel.
Préparer le patient à la chirurgie de la douleur
Si l’indication est retenue et avant de procéder au test pré-implantation – dont le résultat est primordial pour décider de l’implantation définitive –, une préparation à la chirurgie met le patient dans les conditions optimales d’obtention de bons résultats.
Prendre en charge des facteurs de contre-indications relatives
Certains de ces facteurs sont susceptibles d’être modifiés et, après un temps thérapeutique, l’indication chirurgicale sera rediscutée.
Critères d’indications et contre-indications d’une chirurgie de la douleur
Les critères d’indications et contre-indications de la chirurgie de la douleur (neuromodulation) se sont précisés depuis 1998 [4]. Certes, ils excluent des patients présentant des contre-indications absolues à la chirurgie de la douleur mais ne sont pas assez discriminants sur les contre-indications relatives.
Critères d’indication
Des critères récents sont listés, par exemple, dans les rapports québécois de l’Institut national d’excellence en santé et services sociaux (INNESSS) et dans les recommandations proposés par T. Deer et al.

Critères de contre-indications
Contre-indications absolues
Les contre-indications absolues somatiques sont l’infection systémique ou locale, les troubles de la coagulation, le risque professionnel du port d’un maté- riel implanté. Les contre-indications absolues neuropsychiatriques retenues sont les troubles cognitifs significatifs, l’abus d’alcool et de drogue, les troubles psychiatriques graves, mais aussi l’incapacité du patient à observer le remplis- sage d’une pompe intrathécale
Contre-indications relatives
Les contre-indications relatives somatiques relevées dans la littérature sont : la prise d’anticoagulant, l’immunosuppression, les maladies concomitantes non maîtrisées, la présence de cardio-stimulateur ou défibrillateur cardiaque, la grossesse, l’épilepsie dans la stimulation corticale. Les contre-indications relatives psychosociales sont la dépression de moyenne à sévère induite par la douleur, les antécédents de déficit de compliance thérapeutique, les attentes inadaptées, la non-acceptation de la chronicité de la douleur, les croyances ou les stratégies d’ajustement dysfonctionnelles, le support socio-familial déficitaire et la capacité incertaine à tolérer des ajustements médicamenteux dans l’infusion intrathécale.

Évaluation biopsychosociale pré-chirurgie de la douleur chronique

Évaluation des attentes, les représentations et les motivations
Attentes de résultats
L’évaluation porte d’abord sur ce que le patient et le thérapeute attendent en termes de résultats : vis-à-vis du traitement proposé et attentes de ce traitement en termes de « critères » c’est-à-dire de réduction d’intensité, de désagrément ou de changement perçu de la douleur mais aussi de changements émotionnels, fonctionnels, socio-familiaux, professionnels. Le patient devra être capable d’évaluer sa douleur physique ainsi que ses variations, et de la distinguer de l’asthénie, du mal-être psychologique, et du handicap.
Chirurgie de « guérison »
Dans les représentations communes, la chirurgie est une méthode médi- cale « radicale » : celle qui enlève ce qui est de trop (tumeurs, corps étrangers nocifs...), celle qui répare ou remplace une partie défectueuse du corps (pose de prothèse), celle qui permet un retour à la « normale ». Dans le contexte de la douleur chronique, la chirurgie va souvent « ajouter » un élément au corps : pose d’un stimulateur médullaire ou cortical, d’un réservoir intrathécal... Mais en retour, elle ne garantit pas « d’enlever » la douleur. Elle ne garantit pas plus un retour « à la normale », c’est-à-dire un corps débarrassé de la douleur persistante. Il s’agit ici d’un paradoxe important qui vient parfois « brouiller » la représentation du patient à propos de l’acte chirurgical et de ce qu’il peut en attendre. Certains patient peuvent se « résigner » à la chirurgie, pour faire cesser une situation douloureuse qui n’est plus supportable, qui a dépassé souvent depuis longtemps leur capacité adaptative. Dans l’imagination du patient, le matériel va peut-être « désintégrer » la douleur. L’attrait peut être majoré par la haute technicité du geste chirurgical, son coût et son caractère d’exception. L’évaluation des attentes prend tout son sens dans le cadre d’un tel paradoxe.
Chirurgie de la dernière chance
La chirurgie de la douleur, qu’elle soit l’implantation d’un stimulateur ou la pose d’un réservoir pour analgésie intrathécale, est souvent investie comme la proposition thérapeutique de la dernière chance, après un parcours douloureux aux multiples espoirs, échecs, déceptions et désespoirs. Le patient peut osciller entre la tentation d’investir une nouvelle fois un « espoir thérapeutique » et la peur d’être à nouveau déçu, avec l’appréhension de ne pouvoir s’adapter psychiquement à cette nouvelle déception. La question « et après si ça échoue que va-t-on me proposer ? » est parfois explicitement verbalisée, parfois pas. Le patient a souvent peur du jugement de l’équipe médicale quant à sa motivation à l’intervention. Il garde donc cette angoisse mêlée d’incertitude pour lui, angoisse qui va nourrir un processus d’ambivalence.
Chirurgie et sentiment d’injustice
Les travaux de M.J. Sullivan ont montré l’importance du sentiment d’injustice comme risque psychosocial d’échec du traitement de la douleur. Ce sentiment peut être accru face à la perspective de la chirurgie : injustice à devoir endurer ce traitement invasif à cause d’une douleur qui cristallise déjà un senti- ment d’injustice « pourquoi ça m’est arrivé à moi ? » et injustice de risquer que cette intervention de la dernière chance soit refusée « pourquoi pas moi ? », injustice du risque d’échec de la technique « pourquoi ne pas être plus soulagé ? ». Il y a lieu d’évaluer l’existence et l’intensité d’un éventuel sentiment d’injustice. Nous présentons maintenant certains des éléments de l’évaluation biopsycho- sociale de la douleur chronique en général et de la douleur chronique avant stimulation médullaire.
Évaluation biopsychosociale du contexte
Les événements de vie stressants dont la douleur, les sévices, la maltraitance, sont des facteurs de risque de chronicisation de la douleur. La douleur chronique modifie les interactions familiales ou sociales, ce qui peut impacter le résultat de la chirurgie de la douleur. Il est fréquent d’observer, soit un excès de sollicitude, soit des comportements de rejet ou d’indifférence, soit une alternance des trois de la part des proches. La réponse de l’entourage, par des processus de renforcement, peut amplifier ou réduire la plainte douloureuse, les émotions et les cognitions associées à la douleur et ainsi en augmenter sa perception. La douleur chronique peut engendrer un sentiment d’impuissance chez les proches du patient pouvant aller jusqu’à la dépression, ou un sentiment de fardeau, réponses susceptibles de modifier la perception algique du patient et la systémique familiale
Évaluation biopsychosociale du patient
Antécédents sociodémographiques
Dans les études portant sur la stimulation médullaire, les patients les plus âgés obtiendraient de moins bons résultats et les femmes de meilleurs résultats que les hommes. Cependant l’âge et le sexe ne sont retrouvés ni par T. Wolter ni par R.S. Taylor. La prévalence des douleurs chro- niques augmente avec la baisse du niveau socioéconomique et le faible niveau d’études.
Antécédents biomédicaux
Les antécédents personnels et familiaux de douleur rebelle demeurent des marqueurs potentiellement prédictifs de douleur chronique. Les facteurs génétiques restent du domaine de la recherche, par exemple les valeurs prédictives de différents polymorphismes nucléotidiques
Douleur
L’histoire de la douleur, son mode d’apparition, les investigations réalisées, tous les traitements entrepris, leur suivi et leur résultat sont autant d’éléments pouvant jouer un rôle dans la chronicisation des douleurs. Les caractéristiques de la douleur influencent la perception douloureuse et sont des facteurs d’efficacité de la neuromodulation : durée, type, localisation, irradiation, intensité, facteurs de variation et fluctuations dans le temps. La durée de la douleur est retrouvée comme prédictive d’efficacité de la stimulation médullaire mais Williams ne retrouve pas cet indicateur. La durée, la localisation, l’intensité et le handicap induit ne sont pas des facteurs prédictifs d’efficacité de la stimulation médullaire selon Wolter et Campbell. La stimulation médullaire est indiquée dans des douleurs neuropathiques. La douleur neuropathique périphérique est meilleure candidate à la stimulation médullaire que la douleur neuropathique centrale selon Moriyama. En revanche, la présence d’une allodynie et d’une hyperalgésie seraient des prédicteurs d’efficacité de la stimulation médullaire pour Williams. Les paresthésies induites par la stimulation médullaire, couvrant une partie importante de la région douloureuse sont aussi un facteur prédictif de résultat favorable.
Comorbidités psychologiques
L’anxiété et la douleur chronique s’influencent réciproquement. L’abaissement des seuils de la douleur [21], fréquent en douleur chronique, amplifie les plaintes douloureuses et l’inquiétude du patient. Dépression et douleur chronique sont très souvent intriquées. Dans la littérature, 20 à 50 % des patients douloureux chroniques présentent les critères d’un épisode dépressif majeur. D. Rentch et al. , en reprenant la littérature, rapportent que l’apparition des douleurs précède le plus souvent celle de la dépression. La fréquence et l’intrication des deux pathologies justifient leur individualisation clinique sans faire de choix sur la préexistence de l’une des deux. La dépression, l’anxiété sont des facteurs prédictifs de résultats insuf- fisants de la stimulation médullaire bien que certaines études retrouvent une efficacité de la stimulation sur le syndrome dépressif, probablement induit plus que préexistant. Il en est de même de l’anxiété.
Les troubles de la personnalité impactent sur la chronicité de la douleur, sur le pronostic, et sur la prise en charge. Des traits obsessionnels pourront facilement entraîner une attente de « guérison » et un retour complet à un état antérieur idéalisé. Des traits de personnalité de type A selon Borner, caractérisée par des tendances à l’hostilité, pourront générer un ajustement de type affrontement envers la douleur mais également interférer dans la relation avec les soignants. Des traits de personnalité mesurés par le MMPI (Minnesota Multiphasic Personality Inventory), tels que les traits d’hypochondrie ou d’hystérie, ont été identifiés comme facteurs de risque de chronicisation de la douleur. Pour E. Sparkes, les résultats concernant les traits « manie, hystérie, hypochondrie » dans les résultats de la stimulation médullaire sont contradictoires. Dans ce contexte, toute atteinte corporelle pourrait avoir des répercussions psychologiques importantes, de nature à décompenser des troubles psychopathologiques.
Duval et al. ont montré que les patients schizophrènes traités et stabilisés sont plus sensibles que les sujets contrôles à la douleur et aux émotions négatives.
Optimisme
Des traits de personnalité « salutogènes » ont été décrits par M. Bruchon- Schweitzer. L’optimisme est une tendance généralisée à anticiper une issue favorable aux événements et à avoir une perception positive du monde. Il s’agit d’un style cognitif global, associé à une meilleure santé physique et émotionnelle. En situation douloureuse, l’optimisme ne réduit pas la sévérité de la douleur mais améliore les performances de tâches concomitantes à la douleur.
Évaluation de la transaction patient-douleur
Le patient n’est pas un élément passif qui ne fait « qu’accuser réception » de l’information nociceptive. Il va réagir à la douleur, agent « stresseur », et mettre en œuvre, un ensemble d’évaluations de la situation douloureuse, suivies de stratégies pour y faire face, et cela sous l’influence d’états émotionnels. On parle ainsi de processus transactionnels susceptibles de moduler le niveau de l’intensité douloureuse, du handicap fonctionnel, et de la détresse psychologique du patient (les critères). Ils sont en partie sous l’influence des antécédents précédemment décrits.
L’évaluation psychologique préchirurgicale identifie les réactions émotionnelles, les pensées et les comportements « maladaptatifs » qui contribuent à la douleur et à l’incapacité fonctionnelle. Ces facteurs transactionnels présents avant la chirurgie peuvent être toujours actifs après et venir impacter l’efficacité de cette dernière.
Croyances associées à la douleur
Les croyances associées à la douleur jouent un rôle majeur dans la perception douloureuse. De nombreuses études ont montré qu’elles pouvaient influencer le vécu douloureux, l’ajustement à la douleur et la réponse aux traitements. Par exemple, les croyances sur la durée, la gravité des douleurs et du handicap impactent grandement l’ajustement émotionnel et physique des patients .

La mystériosité est, par ailleurs, prédictive d’adoption de stratégies peu adaptées, d’une moindre observance thérapeutique et d’une détresse psychologique marquée. S. Blois et al. ont montré que les perceptions de constance et de permanence de la douleur sont associées à une plus grande détresse psychologique. De même, la peur de la douleur est repérée en douleur chronique comme une réponse délétère favorisant la détresse émotionnelle et le handicap fonctionnel. Elle favorise des stratégies d’évitement des mouvements et des activités, attitudes « piégeant » le patient dans des cercles vicieux de déconditionne- ment physique, de désinvestissement et de détérioration de l’humeur. La perception d’injustice est parfois associée à des douleurs issues d’accidents (accident de travail, accident de la voie publique...). Elle interfère notablement avec la récupération physique et la santé mentale. Elle est souvent assortie d’un fort sentiment de colère, de revendication et d’un besoin de reconnaissance publique de la souffrance (demande d’indemnisation, procédures médicolégales).
Contrôle perçu ou sentiment d’éfficacité personnelle
Il s’agit ici de la confiance en ses propres capacités à faire face à une situation spécifique, en l’occurrence la douleur. Cette variable cognitive va jouer sur la douleur elle-même mais également sur la détresse émotionnelle. Un patient ayant un sentiment d’efficacité personnelle élevé à l’égard de la gestion de la douleur présentera une meilleure tolérance à celle-ci. À l’inverse, un patient vivant dans le sentiment d’impuissance face à la douleur sera persuadé de ne pas pouvoir agir sur celle-ci et abandonnera ainsi toute tentative d’action. Augmenter le sentiment de contrôle du patient représente un objectif thérapeutique décisif.
Stratégies de « coping » (ou stratégies d’ajustement)
Le coping représente l’ensemble des processus cognitifs et comporte- mentaux spécifiques utilisés par le sujet pour gérer sa douleur et les diverses réactions émotionnelles qu’elle peut induire. Les recherches étudiant le lien entre douleur et stratégies d’adaptation ont montré que certaines stratégies permettent au patient de mieux faire face à leur douleur. On parle de stratégies « adaptatives ou fonctionnelles ». D’autres ont été désignées comme particulièrement délétères (« stratégies mal adaptatives ou dysfonctionnelles ») .

L’acceptation est souvent citée en tant que stratégie cognitive de coping. Elle peut se situer à divers niveaux : acceptation de la chronicité de la douleur (avec abandon de l’idée de guérison), acceptation de la limitation fonction- nelle (abandon des capacités antérieures), acceptation d’une nouvelle identité (abandon de la comparaison à soi avant). Mac Cracken et al. ont montré qu’une bonne acceptation de la douleur est corrélée à une plus faible intensité douloureuse, à moins d’évitement, d’anxiété, de dépression, de handicap et à une moindre incapacité au travail. Enfin, le niveau d’acceptation conditionne les attentes du patient. En effet, un patient n’ayant pas accepté, intégré la chronicité de la douleur sera dans des attentes de guérison et donc d’éradication des douleurs. Ses attentes seront plutôt externes (tournées vers le médecin, le médicament, la chirurgie) qu’internes (tournées vers sa propre participation à la gestion des douleurs). L’acceptation de la douleur doit être une condition suspensive à toute proposition de chirurgie de la douleur et doit être évaluée systématiquement.
L’hypervigilance est constituée par trois phénomènes cognitifs : anticipation de la douleur à venir, sentiment de manque de maîtrise, et attraction de l’attention par la douleur. Elle est souvent associée à la peur de la douleur ou l’anxiété à l’égard de la santé. Ce mode attentionnel conduit à une augmentation des perceptions corporelles, une difficulté à se décentrer des sensations souvent interprétées comme dangereuses.
Le catastrophisme (ou dramatisation) est pointé comme une stratégie particulièrement dysfonctionnelle. Il apparaît être un mode de pensée qui renforce un état douloureux, quelle que soit l’origine des douleurs. Il est particulièrement nocif car associé à des cognitions dépressiogènes et une réduction des activités. Sullivan et al. ont montré que le catastrophisme est un trait psychologique hautement prédictif de l’intensité de la douleur neuropathique et de l’incapacité fonctionnelle qui en découle. Ce qui a été confirmé chez les blessés médullaires, les douleurs post-zostériennes [39] et les amputés [40]. Le catastrophisme exacerberait de plus la perception douloureuse à travers l’attention, l’anticipation et les réponses émotionnelles. Le catastrophisme peut être mesuré par l’échelle PCS-CF. En conclusion, les processus transactionnels conditionnent en partie l’expérience douloureuse du patient, tant au niveau de la douleur, des capacités fonctionnelles, que des répercussions psychologiques.

Facteurs transactionnels dans les résultats de la stimulation médullaire
Un déficit de coping a été relevé comme un facteur prédictif négatif de résultat dans la stimulation médullaire. La perception de la douleur, les croyances sur la douleur, les attentes de traitements, l’acceptation et les stratégies de coping sont reconnues comme étant des facteurs prédictifs important pour les traitements de la douleur et leur évaluation peut être très utile dans le cadre de la stimulation médullaire. Selon Sparkes et al., les patients qui ont des croyances et des attentes irréalistes sur leurs états douloureux ne sont pas de bons candidats à la stimulation médullaire. L’attente d’un miracle est visée comme un coping négatif. Pour Campbell, le catastrophisme fait partie des facteurs psychosociaux corrélés à un haut risque d’échec des traitements de la douleur.
Conclusion
La chirurgie de la douleur est une alternative antalgique proposée aux patients douloureux chroniques lorsque les traitements conventionnels recommandés sont en échec. La douleur chronique, phénomène pluridimensionnel complexe, nécessite avant toute chirurgie de la douleur une évaluation pluri- disciplinaire très détaillée afin d’exclure les contre-indications absolues de cette chirurgie mais aussi ses contre-indications relatives, psychologiques en particu- lier, susceptibles d’en différer la réalisation après une prise en charge spécifique. Les facteurs transactionnels décrits par M.L. Bruchon-Schweitzer sont une cible privilégiée de l’évaluation en raison de leur rôle de contre-indication transi- toire ou de freins ou facilitateurs d’efficacité de la chirurgie de la douleur, de la stimulation médullaire en particulier.
L'évaluation psychologique pré-chirurgicale et corrélation avec l'efficacité de la stimulation médullaire dans la réduction de la douleur chronique

La référence
L'article
Certaines études ont montré l’importance du dépistage psychologique des candidats à la stimulation de la moelle épinière (SME) dans le traitement de la douleur, néanmoins, aucun consensus existe. Cette étude s’est donné pour objectif de revoir l’évaluation psychologique (par exemple, Millon Behavioral Medicine Diagnostic), les croyances concernant l'efficacité de la SME, la douleur autodéclarée et la qualité de vie (QOL) chez les patients ayant été approuvés pour la SME.
Les candidats potentiels à une SME ont été contactés 3 à 7 ans après leurs évaluations médico-psychologiques, parmi eux 59 ont consenti à une entrevue téléphonique structurée. Trente-quatre de ces 59 avaient bénéficié d’une SME. Parmi ces 34 patients implantés, 22 ont été approuvés par une évaluation psychologique de routine tandis que 12 ont fait l’objet d’une évaluation psychologique approfondie.
La majorité des répondants ¾ 62% ¾ ont signalé une réduction efficace de la douleur et 64% de ces bénéficiaires d’une SME ont signalé une amélioration de leur qualité de vie. Les patients les plus jeunes ont rapporté des scores plus élevés de la douleur préimplantatoire, et les participants avec des niveaux les plus élevés de douleur préimplantatoire déclaraient plus volontiers qu'ils subiraient à nouveau la procédure. Les malades ayant déclaré des problèmes d'alcool préopératoires étaient plus enclins à déclarer des niveaux inférieurs de douleurs postopératoires.
Des attentes préopératoires raisonnables vis-à-vis de la SME, une bonne intégration psychosociale et une compréhension satisfaisante par le patient de ses douleurs sont des facteurs psychologiques prédictifs d’une diminution de l’intensité de la douleur et de l’amélioration de la qualité de vie.
Le commentaire
Sur les 200 patients ayant bénéficié d’une évaluation psychologique en vue d’une SME dans cet hôpital texan seulement 59 ont pu être contacté ¾ soit moins de 30% ¾ et parmi eux 23 uniquement ont fait l’objet d’une évaluation psychologique approfondie.
Des résultats qui sont donc à interpréter avec prudence même s’ils sont conformes à ce que nous savions déjà. Par ailleurs, on regrette que ces auteurs américains n’aient pas répertorié certaines données telle la notion d’antécédent d’accident du travail (AT).
Il aurait été intéressant de savoir si les différences de législation sociales concernant l’AT pouvaient, par exemple, atténuer ce critère considéré comme péjoratif dans notre pays.
Dr Marc Lévêque
Allez sur InfoDouleurNeuroModulation, auquel l'auteur contribue régulièrement, pour une information plus complète
L'analyse des caractéristiques psycho-sociales intervenant sur les résultats de la stimulation médullaire

La référence
L'article
Certains facteurs psychologiques ont pu être identifié comme influençant les résultats de la stimulation de la moelle épinière (SME) sans qu’il existe un véritable consensus sur l’impact de ces facteurs.
Cette étude prospective a été menée à Dudley au Royaume-Uni. Sur 65 patients initialement recrutés, 56 (31 femmes et 25 hommes) ont été suivis durant 12 mois après mise en place d’une SME dans le traitement de douleur chronique non cancéreuse. Les principaux critères de jugement ont été l'échelle visuelle analogique (EVA), l’indice d’invalidité d’Oswestry (ODI), les échelles d’anxiété et de dépression (HAD) ainsi qu’un questionnaire sur les stratégies d'adaptation à la douleur (PCSQ).
Une amélioration significatives a été constaté pour l’EVA (P <0,001), l’ODI (P = 0,011), l'anxiété (P = 0,042) et la dépression (P = 0,010) ainsi que sur les sous-échelles réinterprétant la sensation de douleur (P = 0,018), le contrôle de la douleur (P = 0,001), et la capacité de diminuer la douleur (P <0,001) de la PCSQ. Il a été observé que la dépression et l'adaptation (contrôle de la douleur et catastrophisme) pouvaient influer sur l'intensité de la douleur et l’invalidité. L’âge et la durée de la douleur avant l'implantation ont également un impact négatif sur l’efficacité de la SME
Cette étude démontre que des dimensions psychologiques comme la dépression et les mécanismes d’adaptation influent sur les résultats de la SME. Répondre à ces questions avant l'implantation pourrait améliorer les résultats à long terme.
Le commentaire
L’importance des stratégies fonctionnelles (persistance dans les activités, acceptation de la douleur, relaxation, maintient des activités socialisantes…) et dysfonctionnelles (dramatisation, restriction des activités, autoaccusation…) n’est plus a démontré et ce travail britannique vient souligner l’impact du « coping » dans la gestion de la douleur et des réactions émotionnelles qu’elle induit après la SME. Ces résultats plaident pour une prise en charge psychologique au long court des patients implantés.
Toutefois, il aurait été intéressant de savoir si les patients qui ont des croyances et des attentes irréalistes sur leurs états douloureux sont récusés par cette équipe pour implantation d’une SME. Il en va de même du catastrophisme qui fait partie des facteurs psychosociaux corrélés à un haut risque d’échec dans le traitement de la douleur. Concernant la dépression, on remarque que les patients qui en souffrent ont, après implantation, belle et bien une diminution de l’intensité de la douleur mais pas de leurs scores d’invalidité.
Une observation qui renvoie, sans doute, à la sempiternelle question de la dépression comme cause ou conséquence de la douleur chronique…
Dr Marc Lévêque
Allez sur InfoDouleurNeuroModulation, auquel l'auteur contribue régulièrement, pour une information plus complète
L'impact des facteurs psychologiques sur les résultats de la stimulation médullaire : une analyse à long terme
La référence
Wolter T, Fauler I, Kieselbach K. The impact of psychological factors on outcomes for spinal cord stimulation: an analysis with long-term follow-up. Pain physician 2013 ; 16 (3): 265-75.
L'article
Depuis près de trente ans la stimulation de la moelle épinière (SME) est utilisé dans le traitement des douleurs neuropathiques. Les facteurs psychologiques seraient supposées de façon importante à l'efficacité de la SME néanmoins l'impact de ces facteurs n’a été que rarement étudié.
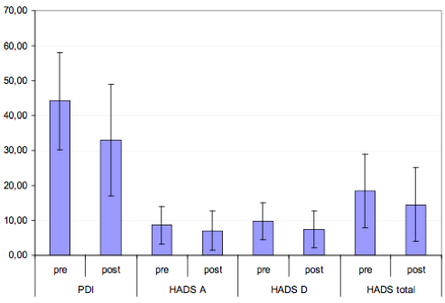
L'objectif de cette étude était de déterminer, par un échantillon clinique représentatif, l'influence de ces facteurs psychologiques tel que l'anxiété et la dépression sur l'issue de la SME. Les dossiers de 60 patients consécutifs qui avaient été traités par SME entre le 1er Juillet 2008 et le 30 Juin 2012. Les informations concernant l'âge, le sexe, le diagnostic, l'âge lors de l'implantation, la durée de la maladie, les scores d’anxiété, de dépression, d'invalidité de la douleur (PDI), les scores de douleur préopératoire sur l’échelle d'évaluation numérique (EN) ont été colligés. En outre, un questionnaire a été envoyé aux participants qui contenaient les éléments suivants : les scores de douleur avec et sans stimulation, les périodes de stimulation, la couverture par les paresthésie, la prise médicamenteuse, la satisfaction apportée par le traitement et des échelles d’auto-évaluations de l'anxiété (HADS-A) et de la dépression (HADS-D, BDI-II et PDI).
Les scores d’anxiété et de dépression préopératoires n’étaient pas significativement différents entre les patients soulagés par la SME et ceux ne l’étant pas. La SME entraine une diminution du score (EN) de douleur ( Tableau I). Les résultats à long terme ne sont pas affectés par les scores d’HADS-A, HADS-D et PDI pré-implantatoires. En revanche les moyennes des scores de dépression et d’anxiété sont abaissées suite à la SME ( Tableau II). Le score d’autosatisfaction est inversement corrélé à celui de l’HADS-A, de l’HAD-S et du BDI-II. Des scores qui sont également
Le résultat du traitement par la SME n'a pu être prédit sur la base des facteurs psychologiques testés (anxiété, dépression et incapacité liée à la douleur). L’indice d’autosatisfaction est inversement corrélée avec l’HADS-D, le BDI-II, et les scores PDI et a montré une tendance à la corrélation avec le pourcentage de réduction de la douleur. Des recherches complémentaires sont nécessaires pour définir l'impact des facteurs psychologiques sur les résultats de la SME
Commentaire
Ce travail, même s’il est grevé de nombreuses faiblesses méthodologiques (étude rétrospective et faible population) aurait tendance à contredire une idée — souvent répandue — qui voudrait que les résultats de la SME soient liés à l’état psychologique pré-implantatoire.
L’autre résultat de cette étude, qui lui est beaucoup moins contre-intuitif, serait que la réduction du score douloureux s’accompagne d’une diminution des scores d’anxiété et de dépression. Preuve, s’il est encore nécessaire de l’apporter, que la dépression et l’anxiété sont bien la conséquence — et non la cause — de l’intensité douloureuse chez ces patients.
Il est, par ailleurs, dommage que les auteurs se soient bornés dans leur analyse des facteurs psychologiques à l’étude des scores de dépression et d’anxiété. On sait, et l’équipe lilloise l’avait déjà très bien démontré il y a maintenant vingt trois ans 1, que d’autres éléments d’ordre psychologique interviennent dans le résultat final : nécessité d’adéquation à une proposition originale, effervescence fantasmatique face à l’accueil de ce matériel étranger actif ou encore l’importance des mise en échec des thérapies précédentes. Bref, l’évaluation psychologique pré-implantation est de rigueur ce que tendrait à infirmer cette étude...
Bibliographie
1. Defontaine Catteau M-C, Blond S, Christiaens J-L. Implantation de stimulateurs à visée antalgique et concomitants psychologiques. Douleur et analgésie. 1990;2:59-62.
Dr Marc Lévêque
Allez sur InfoDouleurNeuroModulation, auquel l'auteur contribue régulièrement, pour une information plus complète
Extrait de "Chirurgie de la douleur" Ed. Lavoisier avec l'aimable autorisation de Nathalie Dossetto, psychologue